Диета при панкреатите поджелудочной железы
Воспалительные
процессы поджелудочной железы или панкреатит, вызывают режущую боль, а также
доставляют массу других неудобств. К сожалению, данное заболевание встречается
как у взрослых, так
и у детей.
Помимо
медикаментозного лечения, важным условием является соблюдение диеты.
Диета при панкреатите поджелудочной железы – не только профилактические, но и лечебные действия.
Симптомы и виды панкреатита
Главным проявлением
заболевания считается болевые ощущения в области живота, причем локализация
может быть абсолютно разной. К основным проявлениям, также можно отнести –
постоянная сухость в ротовой полости, постоянное изменение температуры тела,
рвота, тошнота.
Начальная степень
заболевания, может проходить без резких болевых ощущений, рвота одноразовая.
Запущенная или
тяжелая стадия выражается сильными болями, постоянной рвотой, изменяется цвет
кожи.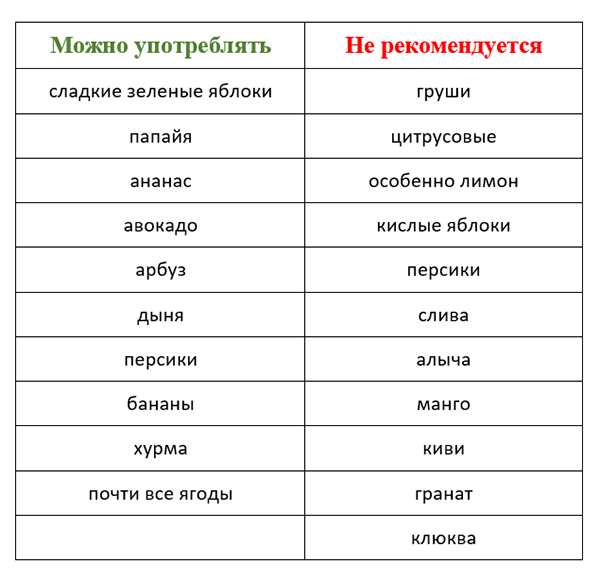
Классифицируют
четыре характера течения заболевания:
- Острый.
- Рецидивирующий острый.
- Хронический.
- Обостренный хронический.
Общие принципы диеты
Диета назначается
при любом характере и на любой стадии панкреатита. Главное ее действие – убрать
нагрузку с пораженных органов.
Для более удобного
и быстрого подбора диеты, существует их классификация. При обнаружении того или
иного заболевания назначается номер диеты. Которая включает в себя разрешенные продукты,
внешний вид пищи и температурный режим.
При заболеваниях
печени, панкреатите, подагре, мочекаменной болезни назначается диета номер 5.
Отличительная черта
этой диеты – пища питательная, но содержание жира, сахара и углеводов
максимально снижено.
Примерное суточное
употребление питательных веществ:
- Белок – до 100г, из них 55% это
животное происхождение. - Жиры – до 100г, из них 20% это
растительное происхождение. - Углеводы – до 400г, из них доля
сахара составляет 10%. - Максимальная энергетическая
ценность – до 2700ккал.
Прием жидкости
составляет до двух литров.
Правила приема и
подготовки пищи:
- Первые дни, вся пища готовится
только на пару, а затем перемалывается до образования однородной массы. - Блюда, должны быть средней
температуры, примерно от 15 – 45С. - Прием пищи поделить на 4-6 раз,
при этом масса порции не должна превышать 400г. - Пищу лучше недосаливать.
- Под строгим запретом овощи, фрукты
в сыром виде.
Что можно употреблять в пищу
Продукты, которые
используют для приготовления пищи, не должны быть тяжелыми. Пища свободно
должна проходить по желудку и не создавать проблем.
Продукты,
рекомендованные при панкреатите:
- Несвежий, сухой хлеб, сухарики без
приправ. - Овощные супы с добавлением
вермишели, манки или овсянки. - Постное мясо, приготовленное на
пару или просто отварное. - Отварная рыба.
- Молочные продукты должны быть
минимальной жирности, тоже самое касается сыров. - Белковые омлеты.
- Вареные овощи – морковь, картошка,
свекла. - Максимальное количество масла –
30г. - Чай с лимоном, отвары шиповника,
минеральная вода, натуральные соки.
Что нельзя употреблять в пищу
Запрещены все
продукты, которые способствуют выработке желудочного сока. Что приведет к
разъеданию поврежденного органа.
К запрещенным
продуктам следует отнести:
- Грибные супы, а также
приготовленные на мясном или рыбном бульоне. - Свежий хлеб, а также жареная
выпечка. - Жирное мясо.
- Рыба в любом виде, кроме варенной.
- Кукурузная, перловая, пшенная
крупа. - Вареные или жареные яйца.
- Сырые и вареные овощи, такие как
капуста, редька, репа, редис, чеснок, болгарский перец. - Шоколад, варенье.
- Любые приправы и специи.
- Крепкий чай, кофе, сок винограда.
Для приготовления
пищи, запрещается использовать животные жиры.
Меню на неделю при остром панкреатите
При обострении заболевания первые
три дня организм нуждается в полном покое. Любое употребление пищи крайне
нежелательно, можно только пить негазированную жидкость.
После окончания разгрузочных дней, пищевой рацион больного начинает расширяться. Калорийность потребляемой еды ежедневно, не должна превышать 850 ккал. Через неделю, калории можно поднять до 1100 ккал.
На четвертый день
можно потихоньку вводить натуральную пищу:
- Сухой хлеб или сухари.
- Кисель или морс.
- Отвар на основе риса или овсянки.
- Картофельное пюре, только в жидком
виде. - Перетертые каши, только в жидком
виде.
Если не возникает
осложнений, то ориентировочно с 8-10 дня можно переходить к диете номер 5.
День первый.
- Омлет паровой (одно яйцо), слабый
чай без сахара, ломтик хлеба. - Четыре штуки сухого печенья, сыр
низкой жирности. - Гречневая каша 200г, варенный и
перетертый кабачок 150г, творожная масса не более 8% жира. - Яблочное пюре 100г.
- Овсяная каша 200г, тертая свекла.
День второй.
- Творог низкой жирности 200г,
слабый чай. - Небольшая порция салата 100г (вареный
зеленый горошек с варенной морковкой) можно приправить растительным маслом. - Отварная говядина 200г с тушенным
томатом без приправ, два ломтика хлеба, овсяная каша 200г. - Кисель 200г.
- Овощная похлебка 350г (картофель,
морковь, кабачок), ряженка 200г.
День третий.
- Молочная рисовая каша 200г, один
сухарик. - Творог низкой жирности 100г,
яблочное пюре. - Куриный бульон с мясом и картошкой
250г, хлеб один ломтик, отварной кабачок. - Йогурт питьевой 200г, курага три штуки.
- Отварная перетертая морковь 100г,
паровая мясная котлета 100г (говяжий фарш).
День четвертый.
- Творожная запеканка 100г, слабый
чай с небольшим количеством сахара. - Твердый сыр низкой жирности 50г.
- Суп с вермишелью 400г (мясной
бульон, вермишель, овсяные хлопья), хлеб один ломтик, паровая мясная котлета
100г (говяжий фарш). - Фруктовое пюре 200г.
- Пюре картофельное 200г, отварная
нежирная рыба 200г, цветная капуста 80г.
День пятый.
- Паровая котлета 100г (любое
нежирное мясо), варенная тертая свекла 100г, слабый чай. - Негазированная вода 200мл, сухое
печенье три штуки. - Бульон куриный с тертыми овощами
150г (картошка, морковь, кабачок), 100г гречневой каши, куриное мясо 150г, два
ломтика хлеба. - Йогурт питьевой 200г.
- Твердые сорта вареных макарон
150г, салат 150г (отварной зеленый горошек, свекла, морковь, оливковое масло),
один зефир.
День шестой.
- Тыква, печенная с медом 150г,
кефир 200г. - Творог низкой жирности 150г.
- Вареный рис с курицей 250г,
вареный кабачок, чай. - Яблочное или грушевое пюре 200г.
- Овсянка 200г, отварная телятина
150г, слабый чай, две кураги.
День седьмой.
- Манка с молоком 200г, ломтик
хлеба, чай. - Творожная масса 150г.
- Овощная масса 200г (вареный
кабачок, картошка, морковка), две рыбные котлеты на пару, йогурт питьевой 200г. - Кисель 200г.
- Бульон с курицей, картошкой и
морковкой 350г, вареная свекла, ломтик хлеба.
Помните – во время
диеты, нельзя перегружать желудок, поэтому лучше немного недоедать, сем
переедать.
Меню при хроническом панкреатите
Диетическое меню
при этой форме заболевания не такое консервативное. В этом случае не требуется
длительное голодание.
Однако, следует
строго придерживаться разрешенных продуктов и рекомендаций специалистов. Шесть
приемов пищи следует разделить на равные промежутки времени. В идеале –
желательно питаться в одно и тоже время.
День первый.
- Пшеничные хлопья с молоком 180г,
вареное куриное мясо 150г, слабый чай. - Белковый омлет (два яйца).
- Тыквенный суп 250г (тыква,
морковь, небольшая луковица), гречка 150г. - Рисовая каша на воде 250г, вареная
рыба 170г, два сухаря. - Овсяные хлопья 250г, мясо курицы
из пароварки 150г, кисель. - Кефир низкой жирности 200мл.
День второй.
- Картофельное пюре 300г (картошка,
масло сливочное 25г), паровая котлета 80г (мясо индейки или курицы), чай, можно
с молоком. - Обезжиренный творог 100г.
- Овсяный суп 350мл (овсяные хлопья,
картошка, лук), два сухарика или черствого хлеба. - Белковый омлет (два яйца), настой
с шиповником. - 220г отварной картошки, можно
добавить сливочное масло 20г, куриная котлета 150г. - Простокваша 250мл.
День третий.
- Каша тыквенная 300г, два ломтика
черствого хлеба, две тефтели из говядины (фарш говяжий, яйцо, половина
луковицы). - Белковый омлет 100г, 70г салата из
моркови и капусты. - Суп овощной 350г (кабачок,
картошка, морковь, лук), два сухаря, настой с шиповником. - Обезжиренный творог 100г.
- Манка 250г.
- Ряженка 250мл.
День четвертый.
- Овсяные хлопья 250г, две паровые
котлеты общим весом 150г (фарш кролика, лук). - Омлет белковый 100г.
- Суп с картошкой 270г (бульон
куриный, картошка, морковь, лук), два сухарика или засохшего хлеба. - Обезжиренный творог с одним
бананом 130г. - Овсяные хлопья 240г, одна паровая
котлета 80г (фарш кролика, лук). - Кефир 220г.
День пятый.
- Фруктовое пюре 300г, обезжиренный
творог 100г. - Кисель 220г, сухарик.
- Овсяный суп 350г (куриный бульон,
овсяные хлопья), подсохший хлеб. - Рыбные тефтели 200г.
- Манка 300г, один банан.
- Ряженка 240г.
День шестой.
- Каша молочная овсяная 260г, творог
низкой жирности 90г. - Белковый омлет 120г.
- Суп из тыквы 300г (тыква,
картошка, лук, морковка), вареное мясо курицы 100г. - Один банан.
- Паровые тефтели 200г (фарш
кролика, лук), черствый хлеб, слабый чай. - 220г кефира.
День седьмой.
- Каша гречневая 150г, куриная
котлета 100г (фарш куриный, лук), чай. - Творожная масса средней жирности
125г. - Суп с вермишелью 330г (куриный
бульон, вермишель, лук, морковь), черствый хлеб 50г. - Печеные яблоки 150г.
- Овсяные хлопья 200г, паровое мясо
курицы 150г, настойка с шиповником 220г. - Ряженка 250г.
Помните – точное
меню может составить только лечащий врач. Дозировка и продукты подбираются
индивидуально, исходя из массы тела, степени заболевания, возраста и
особенностей организма.
Рецепты блюд
Овощной суп
Ингредиенты:
- Кабачок – 50г.
- Картошка – 50г.
- Морковка 25г.
- Томаты – 25г.
- Лук – 10г.
- Сливочное масло – 15г.
- Сметана жирностью 10% — 15г.
Метод
приготовления:
- Морковку, лук, масло высыпать в
кипящую воду 500мл. - Картошку нарезать мелкими дольками
и высыпать, как закипит отвар. Варить 15мин. - Томаты, кабачок нарезать мелкими
кубиками и высыпать в кипящий бульон. Варить до полной готовности. - Если решите сделать суп – пюре, то
измельчите до однородной массы в блендере или миксере. - Добавить сметану и можно подавать
на стол.
Голубцы диетические
Ингредиенты:
- Листья капусты – 300г.
- Мясо говяжье – 150г.
- Рис – 50г.
- Томаты – 50г.
- Сметана жирностью 10% — 10г.
Метод
приготовления:
- Литья капусты отварить.
- Отварить мясо и перекрутить.
Соединить с вареным рисом и хорошо перемешать. - Разложить по порциям на листья,
завернуть. - Сложить в емкость, залить водой
после варки капусты. Поставить на большой огонь. - Как закипит, сверху положить
порезанные томаты. Варить до полной готовности. - Перед подачей, заправить сметаной.
Морковные сырники
Ингредиенты:
- Обезжиренный творог – 100г.
- Овсяная мука – 50г.
- Половина яйца.
- Морковка – 40г.
- Сливочное масло – 15г.
- Сметана 10% жирности – 20г.
- Курага – 10г.
Метод
приготовления:
- Морковку натираем на средней
терке. Тушим на масле пока не исчезнет жидкость. - Курагу перетереть на мясорубке.
- Смешать творог, муку, яйцо,
половину сметаны, морковку, курагу. - Формируем сырники.
- Запекаем в духовом шкафу.
- Перед подачей остудить, добавить
сметану.
Обнаружив признаки
болезни или услышав диагноз, не стоит отчаиваться и опускать руки. Только
своевременное медикаментозное вмешательство и строжайшее соблюдение диеты могут
быстро и безболезненно устранить недуг.
Что можно и что нельзя кушать при панкреатите? | Нетгастриту
Для тех, кого интересует, что можно есть при панкреатите, список продуктов существует определенный. Из-за воспаления поджелудочной железы возникает резкие боли в желудке, тошнота, нередко рвота. Только правильное питание поможет при панкреатите.
Зачем придерживаться диеты при воспалении поджелудочной железы?
На работу органов пищеварения влияют в первую очередь, продукты, которые составляют рацион человека. Никакие медикаменты не помогут справиться с панкреатитом, если не соблюдать диету.
Необходимо четко понимать, какие блюда при воспалении поджелудочной железы нельзя кушать. Различается меню в период обострения и ремиссии. Отдельный набор продуктов существует для пациентов с хронической формой панкреатита.
Многие считают диету при заболеваниях поджелудочной железы голодной и изнуряющей. Напротив, такая система питания сбалансирована и полезна. Соблюдение ее – путь к здоровому образу жизни и избавлению от панкреатита.
Список разрешенных продуктов при панкреатите
При остром панкреатите больного мучают изнуряющие симптомы: резкие боли в животе, тошнота и рвота. В первые дни рекомендуется полный физический покой и голод.
Отказываться от еды придется до улучшения состояния. Это может занять от одного до трех дней . Разрешено пить при панкреатите минеральную щелочную воду, отвар шиповника, несладкий кисель. Голодные дни помогут снять нагрузку с пораженного органа и уменьшить воспаление.
После того как неприятные симптомы прекратят беспокоить больного, начинают вводить некоторые продукты питания небольшими порциями. При острой форме недуга в список разрешенных продуктов включают:
- Мучные изделия. Допускается подсушенный или черствый хлеб, галетное нежирное печенье, сухари и бублики .
- Молочные продукты. Их выбирают с низким содержанием жирности. Йогурты при панкреатите допускаются только несладкие без фруктовых наполнителей, а молоко разбавляют с водой. Допускается нежирный и не слишком соленый сыр.
- Крупы. Не все крупы полезны и допустимы при воспалении поджелудочной. Врачи разрешают только гречку, рис, манку и овсянку. Их варят на воде с небольшим количеством молока. Готовая каша должна быть полужидкая.
- Рыба и мясо. Людям, страдающим воспалением пищеварительных органов, разрешены нежирные сорта. В их число входят судак, треска, телятина, кролик, индюшка, куриное филе.
- Напитки. Полезен отвар из плодов шиповника, ягодный кисель. Разрешены при панкреатите — компот из сухофруктов, некрепкий черный или зеленый чай.
- Фрукты. Допускаются арбуз, клубника, абрикосы. Кислые яблоки перед употреблением запекают. В больших количествах в период обострения фрукты лучше не употреблять.
- Овощи. От сырых овощей придется отказаться полностью. Кабачки, тыкву, цветную капусту, картофель, зеленый горошек, морковь отваривают и употребляют в пюреобразном виде.
- Суп. Его варят на овощном или постном бульоне. Для пациентов готовят супы-пюре.
- Десерты. В минимальных количествах допускаются варенье, желе, джем и зефир.
- Яйца. В меню больного панкреатитом этот продукт разрешено включать не чаще 4 раз в неделю. Лучше отдать предпочтение перепелиным яйцам. Они легче усваиваются.
Что можно добавить в меню при хроническом панкреатите
При хронической форме заболевания список разрешенных продуктов пополняется. В меню больного разрешено добавить некоторые фрукты. Это, например, груши, бананы, дыня. Полезно добавлять в рацион сухофрукты.
Любители кофе и шоколада могут побаловать себя какао с добавлением нежирного молока или некрепким кофе. Помимо нежирных сортов рыбы разрешены морепродукты. На столе больного могут присутствовать мидии, кальмары, креветки, крабовое мясо.
Запрещенные в период обострения симптомов орехи и семечки вводят в рацион при отсутствии жалоб на плохое самочувствие. Эти продукты содержат большое количество белков и жиров. Однако важно знать, что семечки можно употреблять только в сыром виде. Жареный продукт и козинаки все еще запрещены.
В список допустимых овощей теперь входят также лук, баклажаны, зелень. Разрешены сельдерей, петрушка и укроп. Допускается вводить в рацион колбасные изделия. Но это касается только продуктов высокого качества без добавления соевого мяса и усилителей вкуса.
Полезны при хронической форме недуга специи. Способствует пищеварению корица. Ее добавляют в готовые блюда или растворяют в воде приправу и пьют напиток в лечебных целях. Допустимы при панкреатите тмин и куркума. Рекомендуются также пророщенные зерна пшеницы и льняное масло.
Запрещенное питание
Любая форма заболевания исключает употребление в пищу жирного мяса, рыбы, наваристых бульонов. Запрещена тушенка и другие консервации. В их число входят рыба и овощи. Полностью исключены горячительные напитки, крепкий кофе, шоколад, сдоба, мороженое, сгущенное молоко.
В перечень вредных продуктов входят практически все колбасные изделия, грибы, перловка, пшеничная каша, томаты, редиска, цитрусовые, свежая белокочанная капуста. Исключить придется острые приправы и соусы – майонез и кетчуп.
Многих интересует, можно мюсли, или нет. Этот продукт допускается только при отсутствии болей и тошноты. Мюсли заливают водой, обезжиренным молоком или кефиром.
Несмотря на то, что зелень разрешено добавлять в блюда, шпинат относят к числу запрещенных растений. Он содержит щавелевую кислоту, которая приводит к воспалению поджелудочной железы. Нельзя есть также бобовые: фасоль и чечевицу.
Рекомендации по питанию для больных панкреатитом
Для пациентов, страдающих воспалением поджелудочной железы, важно не только знать таблицу запрещенных и разрешенных продуктов. Большое значение при панкреатите имеет режим питания и способ приготовления пищи.
Избежать воспаления поджелудочной железы помогут несколько правил:
- Самые полезные для больных панкреатитом — белковые продукты. В меню включают большое количество нежирной пищи, богатой протеинами. Они восстановят поврежденный орган.
- Врачи рекомендуют дробное питание: 4 раза в день плюс перекусы.
- Блюда готовят в пароварке, отваривают, тушат и запекают без добавления жира.
- Предотвратит раздражение слизистой теплая пища. Горячая или слишком холодная еда запрещена.
- Овощи в период обострения симптомов панкреатита в сыром виде исключены.
- Для улучшения пищеварения полезно пить много жидкости, лучше минеральной воды без газа или бутылированной.
- В период обострения пищу необходимо перетирать до жидкого или кашеобразного состояния. Это поможет облегчить работу пищеварительных органов. .
- Нельзя переедать и ограничивать себя в питании. Общая калорийность продуктов должна составлять примерно 2500 ккал в сутки.
- Больным панкреатитом следует отказаться от спиртного и курения.
- Рекомендуется принимать витаминные комплексы и липотропные средства.
Видео — что можно есть при панкреатите?
Список разрешенных продуктов при нарушении работы поджелудочной железы вполне велик. Больному панкреатитом нет необходимости придерживаться очень строгой диеты. В меню пациента входит большой набор блюд, богатых важными витаминами и микроэлементами. При соблюдении всех правил и рекомендаций можно избежать повторных приступов панкреатита и навсегда забыть о неприятных симптомах болезни.
Панкреатит: симптомы, лечение, диагностика, диета
Панкреатит — это воспаление поджелудочной железы. При первых признаках панкреатита следует незамедлительно обратиться к врачу и начать лечение.
Диагноз «Панкреатит»
Истинный (первичный) панкреатит — очень редкий диагноз. Его причиной в большинстве случаев является злоупотребление алкоголем. Частый приём спиртного вызывает нарушение моторики в сфинктере Одди, из-за этого в протоках поджелудочной железы образуются белковые пробки, отток ферментов нарушается и возникает давление сока поджелудочной железы на ткани самой железы. Это вызывает болевой синдром и воспаление. Длительный приём большого количества лекарств — также довольно частая причина возникновения панкреатита. Спровоцировать заболевание может и систематическое неправильное питание, алкоголь, частые стрессы и гормональные нарушения.
Чаще встречается вторичный (реактивный) панкреатит, который возникает на фоне нарушений в желудочно-кишечном тракте. Главная причина развития вторичного панкреатита — проблемы с желчным пузырём (например, холецистит — воспаление желчного пузыря, желчнокаменная болезнь, постхолецистэктомический синдром, дискинезия желчных протоков и хронический гастродуоденит). Таким образом, развитие панкреатита является следствием других перенесенных заболеваний желудка и желчного пузыря. У детей заболевание может появиться после перенесённых вирусных инфекций и гриппа. Правда, случается такое довольно редко.
Формы панкреатита
Помимо вышеуказанных типов панкреатита в медицине различают острый и хронический панкреатит. Острый панкреатит возникает внезапно. Хронический панкреатит развивается постепенно и периодически дает о себе знать. Хроническая форма панкреатита опасна своим прогрессированием и может привести к серьезным последствиям.
Симптомы панкреатита
Обе формы панкреатита сопровождаются болями, расстройствами работы желудка и кишечника, тошнотой и рвотой (это самые характерные симптомы панкреатита). Однако стоит подробнее рассмотреть симптомы острой и хронической формы данного заболевания.
Острый панкреатит
Характеризуется очень сильным болевым синдромом. Терпеть такую боль невозможно, поэтому пациенту сразу вызывают скорую и больного везут в хирургическое отделение. Боли при остром панкреатите пациент испытывает как в верхней части живота, так и во всему обхвату живота (опоясывающие боли). Появляется тошнота, рвота, вздутие живота. Пациент жалуется на болезненность при прощупывании живота. Учащается сердцебиение, давление может понизиться.
Хронический панкреатит
Симптомы хронического панкреатита проявляются перманентно и периодически обостряются после воздействия различных раздражителей. Человек чувствует постоянную тупую боль в эпигастрии и обоих подреберьях, из-за нехватки ферментов для переваривания пищи может возникать понос, вздутие в животе, неустойчивый стул. В периоды обострения панкреатита пациент должен следовать предписаниям своего лечащего врача или обратиться в службу скорой помощи.
Запор при панкреатите
При реактивном воспалении может появиться запор. Но его причина — не само заболевание, а нарушение оттока желчи. Лечить запор нужно, но сначала необходимо исключить первопричину.
Лечение панкреатита у взрослых
При хронической форме назначаются спазмолитики, которые улучшают отток ферментов, антисекреторные препараты, снимающие воспалительный процесс, и заместительная терапия. Если 90% поджелудочной железы не работает, выписываются ферментные препараты. При острой форме заболевания лечение можно описать тремя словами: голод, холод и покой. Придерживаться такого режима нужно три дня. Кроме того, пациенту ставят капельницу со спазмолитиками и препаратом, который снижает секрецию. В случае некроза поджелудочной железы необходимо хирургическое вмешательство.
Можно ли вылечить панкреатит?
Острая форма панкреатита может закончиться только одним приступом, хронический панкреатит полностью вылечить не получится, но можно добиться ремиссии. Для этого необходимо вовремя принимать лекарства, сдавать анализы (кровь, кал на копрограмму, УЗИ брюшной полости, КТ и МРТ), заниматься профилактикой, соблюдать диету.
Диета при панкреатите
Всех пациентов волнует вопрос: что едят при панкреатите — воспалении поджелудочной железы?
При хроническом течении заболевания нужно соблюдать очень строгую диету всю жизнь, так как её нарушение может спровоцировать обострение. В периоды ремиссии она немного расширяется, но следить за питанием всё равно придётся постоянно. Питание больного должно включать большое количество фруктов и овощей, следует избегать жирной и пряной пищи в рационе, рекомендуется принимать дополнительные ферменты для облегчения пищеварения, а также следить за уровнем сахара в крови.
Можно ли пить алкоголь?
Длительное и регулярное употребление алкоголя недопустимо. По праздникам можно позволить себе немного выпить. Но стоит исключить холодные и газированные напитки: они особенно вредны. Острое воспаление может вызвать даже небольшое количество шампанского в Новый год.
Народные средства
Большинство трав обладают желчегонным действием, а всё желчегонное противопоказано при панкреатите, поэтому от лечения в домашних условиях лучше отказаться.
Ранняя диагностика заболеваний желудочно-кишечного тракта позволяет своевременно выявить и предотвратить риск развития инфекционных, воспалительных и опухолевых заболеваний желудочно-кишечного тракта, избежать развития осложнений и перехода заболевания в тяжелую форму. Мы заботимся о здоровье своих пациентов и предлагаем воспользоваться нашими программами для профилактики и лечения заболеваний пищеварительной системы. Данные программы можно пройти за 1 визит в клинику.
Записаться на консультацию к гастроэнтерологу в Клинике Наедине можно по телефону в г. Кирове: (8332) 32-7777
или через форму на сайте
Диета при остром панкреатите
Дата публикации: .
Хирургическое отделение № 1 (экстренное)
Врач-хирург Скипор Л.В.
Острый панкреатит — это острое воспаление поджелудочной железы. Поджелудочная железа играет важную роль в процессе пищеварения и обмена веществ. При пищеварении поджелудочная железа выделяет ферменты, которые поступают в двенадцатиперстную кишку и способствуют перевариванию белков, жиров и углеводов. Такой фермент, как трипсин, способствует усвоению белков, липаза — жиров, амилаза — углеводов.
Острое воспаление поджелудочной железы сопровождается от еком, некрозом, а нередко и нагноением или фиброзом, при этом замедляется выделение ферментов, нарушается нормальное пищеварение.
Развитию панкреатита способствуют переедание, длительное употребление жирной, жареной, острой, слишком горячей или слишком холодной пищи, злоупотребление алкоголем, недостаточное употребление белков. Заболевание может развиться на фоне хронического холецистита, желчнокаменной болезни, сосудистых поражений, язвенной болезни, инфекционных заболеваний, разных интоксикаций, травм поджелудочной железы.
Питание при остром панкреатите направлено на обеспечение максимального покоя поджелудочной железы, уменьшение желудочной и панкреатической секреции. В первые 6 — 7 дней назначают голодание, можно пить минеральные воды без газа (Боржоми, Ессентуки №4) в небольшом количестве, маленьким глотками.
Пищу необходимо в течение первых 2-х недель готовить с ограничением соли. Питание должно быть 5-6 раз в день небольшими порциями. Пищу принимать в теплом виде (45-60 С). Необходимо, чтобы блюда были жидкими, полужидкими по консистенции. Тушеные и жареные блюда запрещены, рекомендуется употреблять перетертую пищу.
В диету на 6-7-й день заболевания включают:
- Супы овощные; супы вегетарианские; супы слизистые из круп (овсяной, перловой, рисовой, манной), протертые с картофелем и морковью.
- Крупяные и макаронные изделия: геркулесовая, овсяная, манная, рисовая каши, протертые, полувязкие, сваренные на воде или пополам с молоком низкой жирности; суфле, пудинги, запеканки.
- Мясо: говядина, кролик, курица, телятина, индейка в протёртом или паровом виде (котлеты, кнели, бефстроганов из отварного мяса).
- Рыба: нежирная отварная, в виде суфле, кнелей, котлет (судак, треска, окунь, щука, серебристый хек).
- Яйца: омлет белковый паровой из 1 — 2 яиц в день, 1/2 желтка в день в блюдах.
- Молоко и молочные продукты: нежирное молоко в блюдах, творог некислый свежеприготовленный, паровые пудинги; свежий кефир и молоко в ограниченном количестве при хорошей переносимости, нежирный йогурт.
- Жиры: сливочное масло несолёное и растительное рафинированное масло в готовых блюдах в ограниченном количестве.
- Овощи: картофель, морковь, кабачки, цветная капуста в виде пюре и паровых пудингов, в отварном, протертом или печёном виде.
- Хлеб и хлебобулочные изделия: вчерашний пшеничный хлеб, пшеничные сухари, малосладкое галеточное печение.
- Фрукты и ягоды: яблоки некислых сортов печеные, бананы, клубника, черника, чёрная смородина в ограниченном количестве, протертые компоты, кисели, мусс, желе на ксилите или сорбите.
- Сладости: мёд в ограниченном количестве, зефир, пастила на ксилите или сорбите.
- Напитки: слабый чай малосладкий или с ксилитом либо сорбитом; соли банановый, клубничный, морковный в небольшом количестве. Минеральные воды употребляются по 1/2 — 2/3 стакана, комнатной температуры (без газа).
Далее рацион можно расширить за счет паровых пудингов из свежего сыра, белкового омлета, морковного пюре.
Исключаются на длительное время жареные блюда, копчености, соления, маринады, консервы, сало, сметана, сдобное тесто, сливки, алкогольные напитки. Больным панкреатитом необходимо придерживаться диеты около года, опасаться переедания.
Панкреатит — диета. Что можно кушать?
Для людей с диагнозом панкреатит диета становится нормой жизни. Воспаленная поджелудочная железа не может справляться с большими нагрузками и выделять необходимые ферменты для пищеварения. Это значит, что ее нужно разгрузить по максимуму. Если этого не сделать, орган будет разрушаться, и это может привести к смерти.
Основные рекомендации по питанию при этой болезни можно получить у лечащего врача. В клинике Биляка доктора создают пациентам индивидуальные план. Все зависит от формы заболевания, степени поражения поджелудочной железы. Но есть общие рекомендации – нужно изменить принцип питания и придерживаться диеты № 5.
Основные принципы
Если у вас панкреатит, питание должно быть дробным. То есть, нужно есть каждые 2-3 часа небольшими порциями. Получается, вместо 3 раз человек принимает пищу 5-6 раз в день, по 300 грамм. Это снижает нагрузку на пищеварительную систему.
Также есть 5 основных правил, которых нужно придерживаться:
- Питьевой режим. Еду запивать не нужно. Вместо этого лучше пить воду за 20 минут до приема пищи и через 1 час после нее. Суточная норма воды составляет 2-3 литра.
- Температурный режим. Ешьте теплые блюда. Так поджелудочная не будет раздражаться горячим или холодным.
- Способы приготовления. Варите, готовьте на пару, запекайте – что угодно, только не жарьте.
- Консистенция. Питание при панкреатитах должно быть максимально щадящим. Продукты нужно измельчать, особенно при обострениях болезни.
- Солевой режим. Не пересаливайте еду. Суточная доза соли не должна превышать 5 грамм.
На этом ограничения не заканчиваются. Больному придется полностью пересмотреть рацион – исключить продукты, разрушающие ткани поджелудочной железы, и добавить то, что поддерживает ее.
Чего нельзя есть?
С воспалением поджелудочной железы шутки плохи, эта болезнь мешает нормально жить и даже приводит к смерти. Поэтому важно сознательно подойти к рациону. Это – основа лечения, без которой прием лекарств может попросту не сработать. Зато если соблюдается диета, панкреатит переходит в стадию ремиссии и практически не беспокоит больного.
Чтобы добиться успехов в лечении, исключите из рациона такие продукты:
- алкоголь – разрушает клетки поджелудочной железы;
- бобовые (горох, фасоль) – вызывают вздутие и метеоризм;
- жирные сорта мяса и рыбы – свинина, сало, гусь, утка, баранина, семга, скумбрия, лосось перегружают поджелудочную железу;
- жирные молочные продукты – вызывают процессы брожения в пищеварительной системе;
- животные жиры – сложно перевариваются, могут вызывать рвоту;
- сладости – раздражают поджелудочную железу, вызывают брожение;
- овощи с грубой клетчаткой – белокочанная капуста, перец, баклажаны провоцируют вздутие;
- острые соусы, пряности, соленья и маринады – раздражают поджелудочную;
- грибы – тяжело перевариваются;
- свежий хлеб и сдоба – провоцируют брожение и вздутие.
Также диета для больных панкреатитом запрещает есть орехи и сухофрукты, кислые фрукты, пшеничную крупу, лук и чеснок. Запрещается любой фастфуд. Из напитков под запретом газировки, кофе, крепкий черный чай, какао, сладкие и кислые фруктовые соки.
Глядя на этот список ограничений, многие впадают в уныние. У них рождается справедливый вопрос: а что же тогда можно? На самом деле, с голоду вы не умрете – есть можно очень многие продукты.
Панкреатит: что можно кушать?
В рацион должны входить:
- Овощи – свекла, брокколи, картошка, сельдерей, авокадо, морковка, кабачки, брюссельская капуста, огурцы, тыква.
- Нежирные сорта мяса – куриная грудка, индейка, телятина, кролик.
- Рыба – минтай, хек, треска, судак, окунь.
- Некоторые крупы – овсяная, манная, рисовая, гречневая.
- Некоторые фрукты – печеные груши и яблоки.
- Хлеб – разрешается в виде ржаных сухариков.
- Нежирные молочные продукты – 1%-ный творог, кефир, простокваша, легкие сыры.
Из напитков разрешены некоторые соки (тыквенный, морковный, абрикосовый), компоты, отвар шиповника, зеленый и травяной чай.
Тем, кто не мыслит свою жизнь без десертов, диета при панкреатитах разрешает некоторые полезные сладости. Можно делать фруктово-ягодные муссы и желе, пастилу, пюре. Также разрешается съесть немного зефира и несдобного печенья. Но все это едят в малых количествах.
Как видите, есть можно многое, и составить из разрешенных продуктов рацион – не проблема. Он вполне может быть полноценным и разнообразным, и даже вкусным. Приведем несколько примеров меню.
Меню при панкреатите
День 1.
- Завтрак. Делаем омлет из белка, укладываем его на подсушенный хлебный тост, добавляем половинку авокадо. Запиваем все яблочным компотом.
- Перекус. Запеченное яблоко.
- Обед. На первое – тыквенный суп с сельдереем и 1 ложкой нежирной сметаны. На второе – паровая котлетка из индейки.
- Перекус. Запеченная свекла.
- Ужин. Филе нежирное рыбы, приготовленное на пару. Гарнир – отварные овощи.
- Перекус. Стакан кефира.
Маленький совет: диета с панкреатитом будет не такой скучной, если подключить фантазию и стильно украсить блюда. Используйте микрогрин, листья салата и другую зелень. Хвастайтесь своими блюдами в соцсетях – так вы будете мотивировать других питаться правильно.
День 2.
- Завтрак. Разваренная овсяная каша. Легкий травяной чай.
- Перекус. 150 г нежирного творога.
- Обед. Паровые телячьи фрикадельки с гарниром из запеченных кабачков.
- Перекус. Стакан фруктового киселя.
- Ужин. Творожная запеканка.
Маленький совет: заведите дневник питания, вписывайте туда все, что было съедено за день, учитывая граммы и калории. Добавляйте к каждому дню свои ощущения – болел ли живот, была ли тяжесть и т д. Тогда вы сможете понять, как работает диета для больных хроническим панкреатитом в динамике.
День 3.
- Завтрак. Бутерброды из сухих галет и нежирного сыра. Запить отваром шиповника.
- Перекус. Баночка фруктового пюре из детского питания.
- Обед. На первое – суп-пюре из цветной капусты. На второе – куриные фрикадельки с брокколи.
- Перекус. Винегрет без соленого огурца, заправленный оливковым маслом.
- Ужин. Рыбные тефтели и картофельное пюре.
- Перекус. Творожный пудинг.
Тем, чьей нормой жизни становится диета, хронический панкреатит не мешает комфортно жить. При этом многим удается сбросить лишний вес, почувствовать легкость и прилив сил. Сохраните себе разрешенные продукты и меню, чтобы не потерять!
Панкреатит. Диета при хроническом панкреатите. Что можно есть при панкреатите?
Панкреатит – воспаление поджелудочной железы.
Болевые ощущения в поджелудочной области свидетельствуют о воспалительном процессе, на фоне которого может развиваться панкреатит. Поджелудочная железа отвечает за пищеварительную систему, является второй после печени по размеру железой. Этот орган отвечает за выделение панкреатического сока, содержащего больше 30 различных ферментов. Панкреатический сок попадает в двенадцатиперстную кишку. Чтобы не разрушить ткани, первоначально сок вырабатывается в неактивной форме. После, при взаимодействии с желчью, неактивная форма переходит в панкреатический сок. Если желчь попадает в панкреатический поток, это приводит к разрушению поджелудочной железы, развитию различных заболеваний. В результате самостоятельного переваривания желез развивается некроз тканей, провоцирующий развитие панкреатита.
Что такое хронический панкреатит?
Хронический панкреатит – это прогрессирующий воспалительный процесс в поджелудочной железе.
Основные симптомы хронического панкреатита
- Основными симптомами заболевания являются боль в животе и нарушение пищеварения. Боль в верхней части живота чаще локализуется в ее середине или в левом подреберье, однако может тревожить боль и в правом подреберье.
- Боль усиливается через 15-25 минут после приема еды, особенно жирной, острой, приема алкоголя.
- Боль отдает в поясницу – только в левую половину или в обе половины поясницы.
- Боль уменьшается при прикладывании холода на левое подреберье, при голодании.
- Боль может сопровождаться тошнотой, вздутием живота, отрыжкой, изжогой.
Нарушение пищеварения связано с уменьшением поступления пищеварительных ферментов. Опорожнения кишечника становятся жирными, с кашеобразной консистенцией. Частота увеличивается до 3 и больше раз на сутки. Потому что принятая еда не всасывается в необходимом объеме, больной худеет. Помимо веса человек теряет витамины, важные микроэлементы, минералы, которые поступают в организм с пищей. Для хронического панкреатита характерны проблемы с выработкой инсулина. Это приводит к развитию сахарного диабета.
Диета при хроническом панкреатите
В целях предупреждения, появления панкреатита особое внимание следует уделить диете, также важным фактором является отказ от курения, употребления кофейных напитков и алкоголя.
Помимо медикаментозной терапии, важнейшей частью лечение является соблюдение строгой диеты, во избежание обострений заболевания. Одних препаратов недостаточно, если неправильная пища провоцирует воспаление поджелудочной железы.
При острой стадии болезни человека обязательно кладут в больницу и, под наблюдением врачей, несколько дней он вообще не ест. При хронической форме панкреатита и в стадии ремиссии все направлено на снижение нагрузки на орган, а значит – вся пища легкая и диетическая. Пожизненное соблюдение диеты обязательно.
Людям с хроническим панкреатитом нужно поддерживать строгую культуру питания. Для этого следует принимать пищу небольшими порциями по несколько раз в день (дробное питание). Объем жидкости должен составлять не менее 2-2,5 литров в сутки. На момент обострения из меню следует исключить продукты, содержащие большое количество клетчатки растительного вида и продукты в которых находятся хрящи и сухожилия, а также исключить употребление холодных продуктов и напитков. Сделать акцент на продукты богатые на белки. Рекомендуется принимать измельченную и протертую пищу, приготовленную на пару.
Что можно есть при панкреатите?
Лучше всего есть мягкую пищу, избегать твердых, крупных кусков. Полезно приготовление на пару и супы – пюре, всю пищу запекать, отваривать, тушить и измельчать.
| Вид разрешенного продукта | Продукты |
|---|---|
| Крупы | Рис, гречка, овсянка, жидкие каши |
| Мучное | Мелкие макароны, подсушенный пшеничный хлеб из муки 1-2 сорта, сухое печенье |
| Мясное и рыбное | Нежирные индейка, курица, говядина, нежирные виды рыбы |
| Молочные продукты с низкой жирностью и кислотностью | Творог, кефир, ряженка, нежирный сыр, сметана, разбавленное молоко |
| Овощи | Кабачки, патиссоны, картофель, морковь, тыква, супы – пюре |
| Яйца | В виде омлетов на пару или запеченных |
| Фрукты | Несладкие и некислые яблоки, печенные и свежие, компоты из сухофруктов |
| Сладкое | Ограниченно джемы, варенья, муссы и желе, мед |
| Питье | Слабый чай, некислые соки и компоты без сахара, отвар шиповника, травяные сборы и минеральная вода без газа |
| Масла | Ограниченно подсолнечное и сливочное масло |
Что нельзя есть при панкреатите?
Запрещены любые блюда холодные или горячие. Пища должна быть теплой, чуть выше температуры тела. Нельзя жарить и мариновать пищу.
| Вид запрещенного продукта | Продукты |
|---|---|
| Полуфабрикаты | Сосиски, колбасы, бекон, копчености, консервы |
| Сладкое | Шоколад, пирожные с кремом, сладкие газировки, мороженое |
| Кофеинсодержащие напитки, алкоголь | Кофе, энергетики, какао, алкоголь |
| Выпечка | Любая свежая выпечка |
| Мясное | Свинина, баранина, гусь и утка, сало |
| Соленья и специи | Все виды солений, специи неострые и крайне ограниченно |
| Фрукты и овощи | Бобовые, белокочанная капуста, щавель, чеснок, виноград, редька |
Рубрика здоровье: лечение панкреатита — Официальный сайт Администрации Санкт‑Петербурга
Диагноз «панкреатит» — сегодня не редкость. Это заболевание представляет собой воспаление поджелудочной железы. Часто имеющиеся проблемы с пищеварением нами осознаются лишь, как простые погрешности в еде, которые сами по себе должны пройти. К сожалению, на практике все происходит иначе. О панкреатите и о том, как его предупредить эта публикация.
Отчего возникает воспаление при панкреатите?
Функционирование поджелудочной железы может нарушить чрезмерно острая, жирная и жареная пища, переедание, острое или хроническое отравление алкоголем, а также нервно-психическое перевозбуждение, что резко повышает выделение панкреатического сока. Приступ вызывается тем, что поврежденные протоки поджелудочной железы не в состоянии отвести сок, и он вместо кишечника попадает в ткани поджелудочной железы, вызывая ее воспаление. В зону риска этой болезни попадают мужчины, склонные к перееданию и злоупотреблению алкоголем, и женщины во время беременности и на раннем послеродовом периоде. Кроме того, приступ острого панкреатита может спровоцировать язвенная болезнь, длительный прием гормональных препаратов. Часто острый панкреатит, возникает и при заболеваниях желчного пузыря, желчных протоков, желчнокаменной болезни, циррозе печени. Среди возможных причин приступа панкреатита – физическая травма живота (например, удар при падении). При остром панкреатите пациент госпитализируется и пребывает в стационаре в течение 3-7 дней.
Какими симптомами сопровождается панкреатит?
Симптомы острого панкреатита – сильная боль в области живота. При этой болезни локализация боли возможна в различных местах живота: если воспаляется головка поджелудочной железы, то болит в правом подреберье, если тело железы, то – в подложечной области, если хвост, то – в левом подреберье. Но иногда боли носят опоясывающий характер (когда воспалена вся поджелудочная железа). Иногда боль отдает в спину и редко – за грудину и левую лопатку.
Симптомы хронического панкреатита таковы: плохой аппетит, рвота, тошнота, вздутие живота, отрыжка, повышенное слюноотделение, различные нарушения работы пищеварительного тракта, боли в верхнем отделе живота и спине (локализация боли аналогична острой форме заболевания). От жирной и острой пищи или алкоголя у больного хроническим панкреатитом возможны обострения течения болезни в форме жгучей, часто даже сверлящей боли.
Как подтвердить диагноз панкреатита?
Обнаружить панкреатит бывает довольно сложно: поджелудочная железа – орган, расположенный очень глубоко в теле человека, поэтому ее заболевания диагностировать очень сложно. Установить наличие хронического панкреатита у пациента можно с помощью современных методов: например, УЗИ, ангиография сосудов железы, исследование активности ферментов крови и мочи. Важно помнить, что поджелудочная железа вырабатывает кроме панкреатического сока еще и инсулин – поэтому хронический панкреатит может стать причиной сахарного диабета.
Как лечат панкреатит?
Острый панкреатит лечится только в хирургическом стационаре: пациента держат на жесткой диете, внутривенно капельно вводятся медикаменты. Критический период (с сильными болями) длится 2-7 дней.
При хроническом панкреатите для снятия боли можно применять но-шпу. Для подавления повышенной секреции поджелудочной железы рекомендуется фосфолюгель, альмагель. Иногда назначаются ферментные препараты, которые восполняют нехватку панкреатического сока: мезим форте, панзинорм и другие. Назначить конкретное лечение при хроническом панкреатите может только лечащий врач, знакомый с особенностями течения болезни.
Очевидно, что необходимо соблюдать диету при хроническом панкреатите?
При хроническом панкреатите это особенно важно. Необходимо увеличить потребление белка и уменьшить употребление жиров и углеводов, в частности сахара. Следует отказаться от грубой клетчатки, исключить жареные блюда. Следует стремиться потреблять больше витаминов. Желательно установить режим питания – 5–6 раз в день.
Примерное меню на день выглядит следующим образом:
-Первый завтрак: на первое можно сварить мясо, на второе – овсянку с молоком, чай.
-Второй завтрак: омлет из яичного белка на пару и отвар шиповника.
-Обед: суп вегетарианский из нашинкованных овощей, любое блюдо из отварного мяса, в качестве гарнира вареный картофель, компот из сухофруктов.
-Полдник: творог кальцинированный, чай с молоком.
-Ужин: приготовить рыбу, морковное пюре, чай с молоком.
-На ночь: выпить стакан кефира.
При этом в рационе должны присутствовать только нежирные сорта мяса и рыбы в отварном, желательно измельченном виде, никаких жареных блюд. Допускаются молочные продукты, но с минимальным процентом жирности. Пить рекомендуется только натуральные соки, не содержащие сахар, а также чай и отвары сухих фруктов. При панкреатите не допускается употребление острой пищи, различных консерваций, копченых и маринованных продуктов, газированных и алкогольных напитков, сладкого. В общем, рацион больного панкреатитом должен быть построен из быстро переваривающихся продуктов. Такая диета в комплексе с соответствующим лечением ускорит улучшение состояния больного.
Можно ли использовать сборы лекарственных трав?
Чтобы не было повторных приступов заболевания используются следующие сборы. При хроническом панкреатите фитотерапия необходима практически постоянно, при разовых обострениях в качестве профилактики необходимо прибегать к помощи сборов раза два в год курсами по 1-2 месяца:
-При обострившемся панкреатите можно сделать такой сбор: взять в равных частях зверобой, пустырник и цветки бессмертника. Две столовые ложки сбора залить 0,5 л кипятка, настаивать час, процедить и принимать по 50 г перед едой.
-Эффективен такой сбор: 3 столовые ложки травы череды, травы девясила, листьев мать-и-мачехи в пропорции 2:1:1 залить 0,5 л воды, кипятить 4 минуты, настоять в закрытой посуде 2 часа. Принимать маленькими глотками в теплом виде за 30 минут до еды 20 дней.
Что еще можно порекомендовать пациентам?
Для профилактики панкреатита медики рекомендуют освоить приемы мягкого массажа поджелудочной железы с помощью особых движений мышц живота и диафрагмы. Они улучшат кровообращение в этой области и отток пищеварительных соков из поджелудочной железы и печени, уменьшат воспаление, отек и застойные явления, сопутствующие хроническому панкреатиту.
Выполняйте упражнения несколько раз в день в любом положении — сидя, лежа или стоя. Начните с 3—4 повторов, затем постепенно увеличивайте нагрузку до 9 раз. Следите за своим самочувствием: во время гимнастики вы не должны испытывать усталость и болевые ощущения.
— Вдохнуть, выдохнуть и задержать дыхание. Во время дыхательной паузы плавно, но довольно сильно втянуть живот, сосчитать до 3, а затем расслабить мышцы брюшного пресса.
— Вдохнуть, выдохнуть и задержать дыхание. Во время дыхательной паузы как можно сильнее надуть живот, сосчитать до 3, а затем расслабить мышцы брюшного пресса.
— Одновременно с выдохом сильно втянуть живот. Задержав дыхание на несколько секунд, расслабить мышцы брюшного пресса. Активно надуть живот на вдохе и снова втянуть его на выдохе.
правил диеты после панкреатита — Сан-Диего — Sharp Health News
10 октября 2016 г.
Поджелудочная железа — не один из самых красивых органов тела, как сердце или легкие. Это тоже не один из ненужных органов, как аппендикс или почка. Вы не видите и не чувствуете этого каждый день своей жизни, и большинство людей не знают, что он делает. Но на самом деле это более важно для вашего здоровья, чем вы можете себе представить.
«Основная роль поджелудочной железы заключается в выработке гормонов, таких как инсулин, и других ферментов, участвующих в переваривании пищи, в частности сахаров», — говорит д-р.Эрик Алайо, гастроэнтеролог из Sharp в Медицинском центре Sharp Chula Vista. «Когда поджелудочная железа воспаляется, вызывая панкреатит, это может вызвать серьезные симптомы и даже быть опасными для жизни».
По данным Национального фонда поджелудочной железы, ежегодно более 300 000 пациентов госпитализируются по поводу острого панкреатита. Несмотря на большие успехи в области интенсивной терапии за последние 20 лет, уровень смертности от острого панкреатита остается на уровне примерно 10 процентов от всех случаев.
Как можно заболеть панкреатитом?
«У некоторых пациентов развивается панкреатит без четкой причины или связи с каким-либо другим заболеванием», — говорит д-р Алайо. «Наиболее распространенными факторами панкреатита являются курение и злоупотребление алкоголем, побочные эффекты лекарств, аутоиммунные заболевания, высокий уровень триглицеридов и проблемы с камнями в желчном пузыре».
Симптомы панкреатита включают постепенную или внезапную боль в верхней части живота, которая усиливается после еды. Другие симптомы — болезненный живот, лихорадка, тошнота, рвота и учащенный пульс.Острый панкреатит может проявляться, как и другие заболевания брюшной полости, такие как аппендицит или камни в желчном пузыре, и, как и эти состояния, требует немедленной медицинской помощи.
Лечение тяжелого острого панкреатита обычно включает введение зонда для питания в обход поджелудочной железы и перемещение переваренной пищи непосредственно в тонкий кишечник; Пациенты с легким панкреатитом должны получать жидкости внутривенно без еды через рот (также известный как NPO). После лечения пациентам необходимо скорректировать свой рацион, чтобы снизить вероятность рецидива.
Доктор Алайо предлагает пациентам, выздоравливающим от острого панкреатита, начинать только с прозрачных жидкостей, таких как бульон или желатин. Если организм хорошо это переносит, пациенты могут добавлять другие продукты.
Рекомендации по диете после панкреатита:
- Придерживайтесь диеты с высоким содержанием белка и низким содержанием жиров с содержанием не более 30 г жира в день
- Ешьте меньшими порциями и чаще
- Бросьте курить или жевать табак
- Потерять вес (если у вас избыточный вес)
- Не употребляйте алкоголь
Dr.Алайо предлагает пациентам встретиться с диетологом для составления диеты, обеспечивающей достаточное количество калорий для поддержания здорового веса и избегания таких жиров, как:
- Красное мясо, свинина, баранина и утка
- Кулинарные масла, включая оливковое масло и все жареные продукты
- Молочные продукты, такие как все сыры, маргарин, масло, сливки, обычное молоко и мороженое
- Все орехи и ореховое масло
«Если вы испытываете симптомы панкреатита, вам необходимо немедленно обратиться к врачу или в отделение неотложной помощи. , — говорит д-р.Алайо. «Соблюдая осторожную диету, пациенты, перенесшие панкреатит, могут вести здоровый и активный образ жизни».
5 способов предотвратить панкреатит и EPI
Общие сведения о панкреатите
Панкреатит возникает, когда поджелудочная железа воспаляется и пищеварительные ферменты, которые должны быть активны только в кишечнике, начинают «переваривать» саму поджелудочную железу. Это состояние может быть не только болезненным, но и мешать пищеварению и препятствовать правильному усвоению пищи, что может привести к тошноте, рвоте, вздутию живота, лихорадке и диарее.
В результате панкреатита у вас может развиться серьезная недостаточность питания и вы можете похудеть.
Панкреатит может быть острым (то есть возникает внезапно) или хроническим (то есть длительным). В большинстве случаев острый панкреатит проходит через несколько дней с помощью определенных диетических изменений или лечения, которые могут включать в себя жидкости, антибиотики или обезболивающие. Воспаление поджелудочной железы, которое со временем ухудшается, считается хроническим панкреатитом. Стойкий или хронический панкреатит может повредить поджелудочную железу и привести к другим проблемам, таким как EPI, который развивается, когда поджелудочная железа не может вырабатывать пищеварительные ферменты, необходимые для переваривания пищи.
Причины панкреатита
Когда поджелудочная железа внезапно воспаляется, есть две распространенные причины: камни в желчном пузыре и хроническое употребление алкоголя.
Желчные камни или камешки из затвердевшей желчи могут вызвать острый панкреатит, если они покидают желчный пузырь и проходят через общий желчный проток, который представляет собой трубку, соединяющую печень, желчный пузырь и поджелудочную железу с тонкой кишкой, или застревают в нем.
Острый панкреатит может развиться в течение нескольких часов или до двух дней после употребления алкоголя.Другие причины включают:
- Высокий уровень жира в крови
- Высокий уровень кальция в крови
- Травма брюшной полости, повреждающая поджелудочную железу
- Гормональные нарушения
- Некоторые лекарства, такие как стероиды и эстроген
- Вирусная инфекция
- Генетические аномалии поджелудочной железы
Исследования также показывают, что годы чрезмерного употребления алкоголя являются основным фактором риска хронического панкреатита. В исследовании, опубликованном в октябре 2019 года в журнале Alcohol and Alcoholism , было отмечено, что тем, у кого развился хронический панкреатит в результате употребления алкоголя, диагностировали в более раннем возрасте, чем у тех, чье состояние было связано с другими причинами.
Профилактика панкреатита
Есть способы защитить поджелудочную железу и снизить риск панкреатита и других серьезных проблем со здоровьем, таких как EPI.
1. Ограничьте употребление алкоголя. Если пить меньше (или совсем не пить), вы можете защитить свою поджелудочную железу от токсического воздействия алкоголя и снизить риск панкреатита.
2. Придерживайтесь диеты с низким содержанием жиров. Желчные камни, основная причина острого панкреатита, могут развиться, когда в желчи накапливается слишком много холестерина — жидкости, которая помогает расщеплять жиры.Чтобы снизить риск образования камней в желчном пузыре, придерживайтесь диеты с низким содержанием жиров, которая включает цельнозерновые и разнообразные свежие фрукты и овощи. Чтобы предотвратить панкреатит, избегайте жирной или жареной пищи и жирных молочных продуктов.
Если у вас высокий уровень триглицеридов — жира, который содержится в крови — у вас также может быть повышенный риск острого панкреатита. Чтобы снизить уровень сахара в крови, ограничьте употребление продуктов с высоким содержанием простых сахаров, например сладостей и высококалорийных напитков.
3. Регулярно занимайтесь спортом и избавьтесь от лишнего веса. У людей с избыточной массой тела чаще развиваются камни в желчном пузыре, что повышает риск острого панкреатита. Постепенная потеря лишних килограммов и поддержание здорового веса за счет сбалансированного питания и регулярных физических нагрузок могут помочь предотвратить образование желчных камней.
4. Избегайте экстремальных диет. Предостережение при похудении — делать это постепенно. Когда вы переходите в режим ускоренной диеты, что приводит к быстрой потере веса, ваша печень в ответ увеличивает выработку холестерина, что увеличивает риск образования камней в желчном пузыре.
5. Не курите. Обзор существующих исследований, опубликованных в сентябрьском выпуске журнала Pancreatology за 2019 год, показал, что у курильщиков в 1,5 раза выше вероятность развития острого или хронического панкреатита, чем у некурящих.
Панкреатит может быть серьезным заболеванием и, если его не лечить, может прогрессировать до РПИ. Если у вас есть факторы риска панкреатита или у вас уже были симптомы, внесите соответствующие изменения в образ жизни, чтобы предотвратить его появление в будущем.
Диетические рекомендации при панкреатите
Воспаление поджелудочной железы называется панкреатитом. Поджелудочная железа представляет собой плоскую железу в форме головастика, расположенную в задней части желудка в верхней части живота; он высвобождает определенные ферменты и гормоны, которые помогают пищеварению и регулируют метаболизм сахара в организме.
Панкреатит может проявляться как в тяжелой, так и в острой форме. Острая форма панкреатита проявляется внезапно и обычно проходит в течение нескольких дней; однако хронический панкреатит может сохраняться в течение нескольких лет.Хроническая форма может привести к серьезным осложнениям, таким как почечная недостаточность, диабет, недоедание и рак поджелудочной железы.
Острый панкреатит 3d иллюстрации. Кредит изображения: медицинские материалы / Shutterstock
Каковы причины и симптомы панкреатита?
Основной причиной панкреатита является чрезмерная активация пищеварительных ферментов, что приводит к воспалению клеток поджелудочной железы. Было замечено, что повторяющиеся эпизоды острого панкреатита в конечном итоге приводят к хроническому панкреатиту.
Различные факторы могут вызвать панкреатит, такие как чрезмерное употребление алкоголя, камни в желчном пузыре, абдоминальные операции в анамнезе, потребление определенных лекарств, курение, муковисцидоз, панкреатит в семейном анамнезе, повышенный уровень кальция в крови или высокий уровень уровень триглицеридов в крови.
Острый панкреатит может вызывать боль в верхней части живота, которая усиливается после еды, лихорадки, тошноты, рвоты или болезненности в области желудка. Хронический панкреатит также может привести к боли в верхней части живота, потере веса или иногда к стулу с неприятным запахом.
При появлении этих симптомов необходимо обратиться за медицинской помощью.
Какую роль играет еда в лечении панкреатита?
Воспаление поджелудочной железы приводит к снижению выработки пищеварительных ферментов, что приводит к снижению всасывания питательных веществ, высвобождаемых из пищи. Снижение всасывания жизненно важных питательных веществ приводит к потере веса и способствует общему недоеданию и общей слабости.
Хотя пища сама по себе не способствует лечению панкреатита, было замечено, что пациенты с панкреатитом получают пользу от модификации диеты и других изменений образа жизни.
Продукты, которые можно употреблять в пищу и которых следует избегать при панкреатите
Хотя острый панкреатит обычно проходит в течение одной-двух недель, твердую пищу в этот период обычно не рекомендуют, чтобы минимизировать нагрузку на поджелудочную железу. Врачи обычно рекомендуют есть небольшое количество пищи после постановки диагноза панкреатит; однако наблюдения показывают, что большинство людей начинают мало есть, как только симптомы исчезают.
Твердая пища безопасна после лечения панкреатита; тем не менее, рекомендуется употреблять в пищу продукты, которые легко перевариваются и имеют низкое содержание жира.
Врачи обычно рекомендуют диету с высоким содержанием белка и умеренным содержанием животных жиров и сахаров. В следующем списке показаны продукты, безопасные при панкреатите:
- Продукты, богатые белком, например чечевица или фасоль
- Обезжиренное или обезжиренное молоко или молочные продукты
- Свежие фрукты и овощи
- Продукты с высоким содержанием антиоксидантов, такие как ягоды, зеленые листовые овощи, орехи или ягоды
- Цельнозерновые
Тем не менее, рекомендуется употреблять меньшее количество продуктов, таких как оливковое масло, жирные фрукты, такие как авокадо, орехи и жирная рыба, из-за их высокого содержания жира.Средиземноморская диета рекомендуется при панкреатите, так как она легко переваривается, особенно в период выздоровления от острого или легкого панкреатита.
Здоровое питание при панкреатите Play
Как эти продукты помогают вылечиться от панкреатита?
Употребление овощей и фруктов увеличивает потребление клетчатки и снижает общее потребление холестерина. Снижение потребления холестерина сводит к минимуму вероятность образования камней в желчном пузыре и высокого уровня триглицеридов, которые являются одними из факторов риска развития острого панкреатита.Богатая антиоксидантами диета также помогает вывести из организма свободные радикалы, что еще больше снижает воспаление поджелудочной железы.
Также было замечено, что продукты, богатые триглицеридами со средней длиной цепи (MCT), такие как кокосовое масло, также помогают улучшить общее усвоение питательных веществ после начала панкреатита.
Каких продуктов следует избегать при панкреатите?
Следует полностью избегать продуктов с высоким содержанием жира, особенно жареных продуктов, продуктов с большим содержанием жира и / или продуктов с высоким содержанием сахара.Воздержитесь от таких продуктов, как красное мясо, сладкие напитки, сладкие десерты и жирное молоко или молочные продукты.
Как жирная пища мешает заживлению панкреатита?
Поджелудочная железа отвечает за переработку жиров в организме. Воспаленной поджелудочной железе трудно выделять ферменты, отвечающие за переваривание жирной пищи. Диета, богатая жирами и сахаром, также повышает уровень триглицеридов в организме, что еще больше увеличивает шансы на развитие острого панкреатита.Исследования также показывают, что диета, содержащая большое количество красного мяса и обработанного мяса, увеличивает риск развития рака поджелудочной железы.
Какие изменения в диете и образе жизни могут помочь во время выздоровления от панкреатита?
Несколько основных изменений в питании и образе жизни могут облегчить выздоровление от острого панкреатита. Ниже приведены различные простые шаги, которые можно включить в процесс восстановления, чтобы ускорить его:
- Частое питание небольшими порциями; разделение общего приема пищи на шесть-восемь небольших приемов пищи в день снижает нагрузку на поджелудочную железу
- Добавление одной-двух столовых ложек MCT в день к еде помогает вылечиться от умеренно тяжелого или тяжелого хронического панкреатита.
- Полезна поливитаминная добавка, содержащая A, D, E, K, B12, цинк и фолиевую кислоту
- Потребление менее 30 граммов жиров в день; отказ от насыщенных жиров
- Воздерживаться от курения и алкоголя
- Пить много воды ежедневно
Дополнительная литература
Как лечится острый панкреатит? — InformedHealth.org
Острый панкреатит обычно проходит в течение одной-двух недель.Обычно на какое-то время избегают твердой пищи, чтобы снизить нагрузку на поджелудочную железу. Поддерживающие меры, такие как инфузия (капельное вливание) для введения жидкости и обезболивающих, могут помочь облегчить симптомы и предотвратить осложнения.
Основными признаками острого панкреатита являются внезапные сильные боли в верхней части живота, тошнота и рвота. Обычно это вызвано желчными камнями, блокирующими отверстие поджелудочной железы, или употреблением слишком большого количества алкоголя.
У 80% людей с острым панкреатитом воспаление либо полностью проходит, либо значительно улучшается в течение одной-двух недель.Но иногда это приводит к серьезным осложнениям, поэтому обычно лечат в больнице.
Что является самым важным первым шагом в лечении панкреатита?
Острый панкреатит заставляет организм быстро терять много жидкости, что также приводит к потере важных минералов. Тошнота и рвота также затрудняют получение достаточного количества жидкости. Обезвоживание может вызвать такие осложнения, как низкое кровяное давление или даже нарушение кровообращения. Чтобы этого не произошло, пациенту ставят капельницу, которая снабжает его жидкостью и электролитами.
Обезболивание
Острый панкреатит обычно очень болезненный. Есть ряд лекарств, облегчающих боль. Часто необходимы сильнодействующие обезболивающие (опиоиды). Обезболивающие также обычно вводятся через капельницу или катетер (эпидуральную анестезию).
Иногда можно самостоятельно изменить дозу обезболивающего. Это называется «обезболивание, контролируемое пациентом» или PCA. Вы используете помпу, чтобы контролировать, сколько лекарства доставляется. Существуют проверки для предотвращения передозировки.
В прошлом опиоиды, такие как морфин, применялись с осторожностью, потому что опасались, что они еще больше затруднят вывод пищеварительного сока из поджелудочной железы. Но исследования не подтвердили этого. В настоящее время нет известных причин, почему бы не лечить боль при остром панкреатите опиоидами.
Более слабые обезболивающие, такие как парацетамол (парацетамол) или НПВП, например ибупрофен, можно использовать, когда боль начинает утихать.
Когда вы снова сможете начать есть?
Пациентам больше не рекомендуется полностью отказываться от еды.Исследования показали, что многие люди могут снова начать есть немного, как только их симптомы улучшатся и они почувствуют голод. Это справедливо даже для людей с повышенным риском осложнений.
Часто можно начать есть твердую пищу через один-два дня, но врачи рекомендуют начинать с пищи, которая легко переваривается и с низким содержанием жира. Тем не менее, если кто-то чувствует тошноту, рвоту или такие осложнения, как непроходимость кишечника, лучше всего подождать, прежде чем снова есть твердую пищу.
Когда необходимо использовать зонд для кормления?
Если невозможно снова начать есть в течение нескольких дней, можно использовать зонд для кормления для подачи важных питательных веществ, таких как белки, углеводы, жиры, витамины и минералы, в специально приготовленную жидкую пищу. Питательные трубки вводятся через нос и осторожно продвигаются вниз по пищевой трубке в желудок или тонкий кишечник.
В редких случаях может потребоваться парентеральное питание. Он доставляет питательные вещества непосредственно в кровоток с помощью капельницы.Это может быть сделано, если, например, кто-то не может есть вообще, потому что пищеварение вызывает немедленную боль. По возможности вместо капельницы используют зонд для кормления. Это связано с тем, что многие исследования показали, что парентеральное питание через капельницу связано с большим количеством инфекций и осложнений и даже с большим количеством смертей.
Могут ли антибиотики или другие лекарства предотвратить осложнения?
Острый панкреатит может привести к инфекциям. Они могут повлиять на саму поджелудочную железу или другие органы, такие как легкие или желчные протоки.Инфекции лечат антибиотиками.
Но лучше бы их в первую очередь предотвратить. В прошлом антибиотики часто использовались в профилактических целях, особенно если часть ткани поджелудочной железы отмерла (некротический панкреатит). Это было сделано для предотвращения инфицирования мертвых тканей и возникновения состояния, называемого инфицированным панкреонекрозом. Но исследования четко не показали, что прием антибиотиков в качестве меры предосторожности может предотвратить осложнения. Поскольку использование антибиотиков также приводит к побочным эффектам и увеличивает вероятность устойчивости к противомикробным препаратам, эксперты больше не рекомендуют регулярно использовать антибиотики в качестве меры предосторожности.
Несколько исследований изучали, может ли использование пребиотиков или пробиотиков предотвратить осложнения или повлиять на степень тяжести панкреатита. Считается, что эти вещества способствуют росту безвредных молочнокислых бактерий, снижая риск инфекций. Но исследования не подтвердили этого.
Как лечат камни в желчном пузыре?
Если острый панкреатит вызван желчными камнями, камни можно удалить с помощью эндоскопической ретроградной холангиографии (ERC).Это включает в себя осторожное проталкивание эндоскопа через пищевод, желудок и первую часть тонкой кишки к отверстию желчного протока. Затем в желчный проток вводится контрастное вещество, чтобы все камни обнаруживались на рентгеновском снимке. С помощью небольшого проволочного инструмента в форме корзины на конце эндоскопа эти камни также можно удалить во время процедуры.
Если панкреатит вызван желчными камнями, желчный пузырь обычно удаляют позже.Это снижает риск образования большего количества желчных камней и повторного воспаления поджелудочной железы. Около 20 из 100 человек, которым не удалили желчный пузырь, снова страдают воспалением поджелудочной железы в течение нескольких месяцев. Если нет осложнений, желчный пузырь можно удалить в течение нескольких дней после госпитализации. Чем раньше он будет удален, тем раньше можно будет выписаться из больницы. Согласно исследованиям, в неосложненных случаях панкреатита в раннем удалении желчного пузыря нет никаких недостатков.В тяжелых случаях или при возникновении осложнений лучше подождать, пока пациент не выздоровеет. В противном случае слишком высок риск осложнений во время процедуры.
Тяжелые случаи панкреатита
Примерно в 15-20 из 100 случаев острый панкреатит приводит к осложнениям, поражающим поджелудочную железу или другие органы. Псевдокисты (пузыри в поджелудочной железе, похожие на кисты, заполненные жидкостью) являются частым осложнением. Если они маленькие и не вызывают никаких симптомов, их не нужно лечить.Более крупные псевдокисты могут разорваться и кровоточить или инфицироваться и образовать абсцесс. Чтобы этого не происходило, кисту можно проколоть и дренировать снаружи с помощью полой иглы. В некоторых случаях требуется операция.
Если это не инфицировано, мертвые ткани не всегда нужно обрабатывать. Однако инфицированные мертвые ткани необходимо лечить антибиотиками. Также может потребоваться удаление мертвой ткани. В зависимости от того, какая часть поджелудочной железы поражена, используются различные процедуры.Если отмершая ткань не вызывает каких-либо серьезных проблем, лучше всего подождать около четырех недель, прежде чем удалять ее, чтобы пациент мог сначала вылечиться от болезни. К тому времени мертвая ткань также затвердеет, что позволит легче отличить ее от здоровой и удалить.
Очень тяжелые случаи панкреатита могут привести к воспалению всего тела, известному как синдром системной воспалительной реакции (SIRS). SIRS может вызвать одно- или полиорганную недостаточность и требует лечения в отделении интенсивной терапии.Там врачи и медсестры стараются поддерживать работу органов до тех пор, пока не пройдет воспаление.
Что происходит после восстановления?
Если была обнаружена конкретная причина острого панкреатита, например, камни в желчном пузыре или (редкое) нарушение обмена веществ, эта причина лечится. В противном случае в случае неосложненного острого панкреатита никакие другие методы лечения не требуются. Если панкреатит был связан с алкоголем, людям рекомендуется после этого употреблять намного меньше алкоголя. Некоторые специалисты рекомендуют вообще не употреблять алкоголь в течение 6–12 месяцев после каждого эпизода панкреатита.Но не проводилось исследований того, может ли отказ от алкоголя помочь предотвратить новые случаи панкреатита, если причина не связана с алкоголем.
Людям, у которых был тяжелый случай острого панкреатита с осложнениями, может потребоваться дальнейшее лечение после выписки из больницы. При остром панкреатите часто наблюдается сильная потеря веса. Иногда может потребоваться несколько недель, чтобы ваш аппетит вернулся и набрал вес. В это время может помочь совет диетолога. У некоторых людей поджелудочная железа не вырабатывает достаточно пищеварительного сока (в течение некоторого времени) после того, как панкреатит прошел.Если это произойдет, можно принимать искусственные ферменты поджелудочной железы во время еды, чтобы помочь организму усваивать пищевые жиры. Люди, перенесшие острый панкреатит, также с большей вероятностью разовьются диабетом, который затем необходимо лечить.
Источники
Информация о здоровье IQWiG написана с целью помочь
люди понимают преимущества и недостатки основных вариантов лечения и здоровья
услуги по уходу.Поскольку IQWiG — немецкий институт, некоторая информация, представленная здесь, относится к
Немецкая система здравоохранения. Пригодность любого из описанных вариантов в индивидуальном
случай можно определить, посоветовавшись с врачом. Мы не предлагаем индивидуальных консультаций.Наша информация основана на результатах качественных исследований. Это написано
команда
медицинские работники, ученые и редакторы, а также рецензируются внешними экспертами. Ты можешь
найти подробное описание того, как наша информация о здоровье создается и обновляется в
наши методы.
Продукты, которых следует избегать пациентам с раком поджелудочной железы
Целью питания людей с раком поджелудочной железы должно быть ежедневное потребление достаточного количества жидкости, калорий, белков, витаминов и минералов, чтобы поддерживать здоровый вес и чувствовать себя лучше.
Выбор максимально здорового питания для поддержания полноценного питания может помочь пациентам свести к минимуму побочные эффекты лечения, восстановиться после операции и сохранить наилучшее качество жизни.Однако определенные продукты могут вызывать дискомфорт у пациентов с раком поджелудочной железы.
Продукты, которых следует избегать пациентам с раком поджелудочной железы, включают:
- Продукты с высоким содержанием жира, включая цельное или 2-процентное молоко (с пониженным содержанием жира), мясо или сыры с высоким содержанием жира, жирные десерты
- Многие фаст-фуды, жареные продукты и продукты с добавлением масла, сливочного масла, маргарина, сметаны, сливочного сыра или жирных заправок для салатов
- Острые продукты, особенно содержащие чеснок, лук или острый перец
- Рафинированные / простые углеводы, например, содержащие кукурузный сироп с высоким содержанием фруктозы или сахарозу, особенно если пациент страдает демпинг-синдромом
- Продукты с высоким содержанием клетчатки
- Молоко и молочные продукты при непереносимости лактозы
- Кофеин (кофе, чай, безалкогольные напитки)
«Людям с множественными побочными эффектами может быть сложно понять, что лучше всего есть.Может быть полезно вести дневник приема пищи и симптомов, чтобы изучать и искать закономерности того, какие продукты ухудшают симптомы, улучшают их или являются нейтральными », — сказала Мария Петцель, старший клинический диетолог в Онкологическом центре им. и Медицинский консультативный совет Сети действий по борьбе с раком поджелудочной железы (PanCAN). «Из-за этих факторов для пациентов с раком поджелудочной железы важно иметь поддержку зарегистрированного диетолога.
Пациенты с раком поджелудочной железы часто имеют много вопросов и опасений по поводу питания.MyPlate и Американский институт исследований рака могут быть использованы в качестве ресурса для здорового питания; однако пациенты и лица, осуществляющие уход, должны понимать, что у каждого пациента индивидуальные потребности в питании. Поэтому важно проконсультироваться с диетологом или врачом, прежде чем вносить какие-либо изменения в рацион.
Свяжитесь со службой поддержки пациентов PanCAN для получения исчерпывающей информации о заболеваниях, включая наш буклет о диете и питании, советы по питанию и информацию о диетологах в вашем районе.
Возвращайтесь в наш блог каждую неделю, чтобы получить новый выпуск Friday Fix .
Советы и предложения — Guts UK
Советы и предложения по управлению пищевыми продуктами и питанием
Прием пищи и поддержание нутритивного статуса может быть сложной задачей для людей с хроническим панкреатитом. Причины этого сложны и могут включать снижение общего потребления пищи, отказ от определенных продуктов и питательных веществ (например, жиров), плохое или полное отсутствие всасывания питательных веществ в кишечнике (мальабсорбция), боль, тошнота, рвота, вздутие живота, негативные чувства по отношению к кишечнику. определенные продукты и питание в целом, диабет, стресс, социальное давление и финансовые ограничения.
В руководстве NICE по панкреатиту отмечается, что все люди с хроническим панкреатитом подвержены высокому риску мальабсорбции, недоедания и ухудшения качества жизни. В руководстве рекомендуется, когда это применимо, людям с хроническим панкреатитом и членам их семей или лицам, осуществляющим уход (в зависимости от обстоятельств), давать советы по питанию, включая советы о том, как принимать заместительную терапию панкреатическими ферментами (PERT) при экзокринной недостаточности поджелудочной железы (PEI).
В руководстве NICE также предлагается рассмотреть возможность оценки специалистом-диетологом любого, у кого диагностирован хронический панкреатит, или соблюдения плана (протокола) ухода, согласованного со специализированным панкреатическим центром, чтобы определить, когда необходима консультация специалиста-диетолога, включая рекомендации по питанию и добавкам. и долгосрочную заместительную терапию ферментами поджелудочной железы, и когда начинать эти вмешательства.Попросите специалиста по поджелудочной железе направить вас к диетологу, имеющему опыт лечения панкреатита и болей в поджелудочной железе. Помните, что хронический панкреатит — довольно редкое заболевание, поэтому диетолог может не иметь большого опыта лечения этого состояния.
Управление жиром в рационе
Многие продукты могут вызывать проблемы у людей с панкреатитом, но жирная пища чаще всего вызывает симптомы. Из-за этого некоторые пациенты стараются контролировать количество жиров в рационе.Медицинские работники рекомендуют избегать диет с низким содержанием жиров при хроническом панкреатите и рассмотреть возможность проведения PERT и / или дополнительных тестов. Контролировать уровень жиров в рационе сложно, потому что пациенту необходимо сбалансировать четыре основных фактора. Это:
- Употребление жиров стимулирует поджелудочную железу, поэтому диета с низким содержанием жиров может помочь справиться с симптомами, особенно с болью.
- Жиры содержат калории, поэтому диета с низким содержанием жиров затрудняет поддержание калорийности и может затруднить поддержание веса, особенно если вы также изо всех сил пытаетесь съесть достаточно.
- У многих пациентов с хроническим панкреатитом также развивается мальабсорбция. Это то место, где кишечник пациента не может усвоить все съеденные питательные вещества. Некоторые витамины жирорастворимы (они могут усваиваться только в том случае, если еда содержит немного жира). Если вы придерживаетесь диеты с низким содержанием жиров, вы рискуете недоедать. Недоедание означает, что вам не хватает определенных питательных веществ, и это может быть проблемой, даже если пациент имеет «здоровый» вес.
- У пациентов может развиться экзокринная недостаточность поджелудочной железы
ncy (PEI).Именно здесь поджелудочная железа больше не вырабатывает достаточно ферментов для адекватного переваривания пищи. Лечится с помощью заместительной терапии ферментами поджелудочной железы (например, креон). Непереваренный жир в стуле вызывает стеаторею. Если у вас стеаторея, это означает, что вы не принимаете достаточное количество заместительной терапии ферментами поджелудочной железы. Обсудите это со своим врачом или диетологом.
Логический совет — есть как можно больше жира, не усугубляя симптомы. Однако это непросто решить, потому что все пациенты разные.«Опасная пища» для одного человека может быть «безопасной пищей» для другого. Другая проблема заключается в том, что пациенты могут чувствовать, что в один прекрасный день еда может быть хорошей, а на следующий — вызвать проблемы. Единственный способ выяснить это — методом проб и ошибок и записи симптомов после еды. Ведите дневник питания и симптомов. Вы можете сделать это с помощью приложения или записной книжки. Обратитесь за помощью к диетологу.
Многие пациенты считают, что подсчет жира работает очень хорошо, потому что это означает, что они могут съесть небольшое количество еды, которая им действительно нравится (например,г. шоколад), не усугубляя их симптомы. Может потребоваться некоторое время, чтобы определить, сколько жира вы можете съесть за день, не делая себя более больным. Помните, что вам нужно разумно распределять жир на весь день. Если у вас 30 г жира в день и вы съедаете все 30 г жира за один прием пищи, вы можете серьезно заболеть.
Как узнать, работает ли ваш план диеты?
- Во-первых, и самое главное, ваши симптомы будут более контролируемыми.
- У вас здоровый вес, и вы не худеете.
- Вы поглощаете питательные вещества. Единственный способ проверить это — попросить вашего терапевта провести анализ крови, чтобы проверить уровни питательных веществ, особенно жирорастворимых питательных веществ.
- У вас нет стеатореи.
«Безопасные» продукты и продукты для просмотра
Важно, чтобы вы скорректировали свой рацион, чтобы справиться с симптомами недоедания. Люди с хроническим панкреатитом часто разрабатывают индивидуальные подходы к повседневному питанию и выбору продуктов питания. Они также разрабатывают стратегии преодоления обострения болезни, которые включают определение «безопасных» продуктов, которые они могут есть, когда выздоравливают после болезни.Однако иногда организм решает, что ему не нужна конкретная еда, даже «безопасная», и реагирует негативно.
Голодание во время обострения и после него может помочь кратковременно, но губительно в долгосрочной перспективе. Диетологи и медицинские работники рекомендуют как можно скорее вернуться к нормальной и сбалансированной диете, избегая пищевых ограничений. Однако ваше тело может не чувствовать себя едой в течение нескольких дней, поэтому принимайте ее медленно и доверяйте тому, что ваше тело говорит вам, что оно хочет (в пределах разумного).
Часто помогает регулярно есть четыре или пять небольших порций пищи в течение дня.Это означает, что поджелудочной железе не нужно работать так много, потому что вы распределяете пищевую нагрузку в течение дня. Не ешьте поздно, чтобы ваш желудок не был полон, когда вы ложитесь спать. Сушеные продукты легче перевариваются, в то время как с некоторыми видами красного мяса могут возникнуть проблемы. Постная птица или рыба могут быть легче перевариваются. Хорошая пословица, на которую стоит обратить внимание: «Если он летает или плавает, можно есть — это нормально!»
Некоторые люди обнаруживают, что в первые несколько дней после приступа поджелудочной железы они предпочитают придерживаться супов.Начните с жидких супов и постепенно увеличивайте консистенцию в течение нескольких дней, пока у вас не получатся небольшие комочки. Добавление небольшого кусочка хлеба или крекеров делает суп более сытным. Будьте осторожны со специями, пока не выясните, с чем вы можете справиться.
Если вам нужно изменить диету, начинайте медленно, чтобы все казалось менее сложным. Заменяйте продукты с высоким содержанием жиров на более безопасные, чтобы не чувствовать себя лишним. Немного проб и ошибок вы скоро узнаете, что лучше всего работает для вашего тела.Если вам нравится готовить, вам поможет приготовление с нуля из свежих ингредиентов, поскольку вы знаете, что входит в вашу пищу, и можете контролировать жиры, масла и специи.
В приведенном ниже списке содержатся предложения людей с панкреатитом в отношении «безопасных» продуктов, а также продуктов, которые они ограничивают или полностью избегают. Обратите внимание, что это их личный выбор, который может не иметь отношения к вам.
| Безопасные продукты | Продукты для просмотра | Продукты, которых следует избегать |
Тонкие супы | Мясной фарш (содержание жира может быть слишком высоким) | Жирные продукты |
Помогаем друзьям и семье разобраться в проблемах, связанных с едой и питьем
Друзьям и членам семьи иногда трудно понять и принять тот факт, что людям с панкреатитом, возможно, придется в некотором роде ограничить свой рацион.Они думают, что их друг или родственник ведет себя непросто, придирчиво или следит за своим весом. Они могут не понимать, что дело не в том, что их друг или родственник не хочет есть определенные продукты, а в том, что боль просто того не стоит.
Пациенты с панкреатитом борются с едой, потому что еда может сильно усугубить симптомы. Если кто-то страдает глютеновой болезнью, он почувствует себя намного лучше, полностью отказавшись от продуктов, содержащих глютен. К сожалению, пациентам с панкреатитом бывает сложнее справиться с ограничениями в питании.Хотя простой прием пищи может вызвать боль, пища, содержащая жир, может иметь поистине ужасные последствия. Кроме того, иногда еда может быть хорошей в один день, а на следующий день та же самая еда может вызвать у пациента ужасное самочувствие. Подумайте, каково это, когда вы выздоравливаете после неприятной болезни желудка. Идея даже положить еду в рот может вызывать отвращение. Когда вы чувствуете это, вероятно, есть только несколько продуктов, с которыми вы можете справиться.
Многим пациентам с хроническим панкреатитом необходимо подсчитывать жир (подсчитывать количество жира в еде).Это означает, что то, что они могут съесть за один прием, будет зависеть от того, что они ели раньше (например, если у них есть что-то с большим содержанием жира на завтрак, они будут есть меньше жира в остальную часть дня). Узнайте, как считать жир, и помогите в этом другу. Для этого может потребоваться довольно много работы, потому что им нужно рассчитывать количество жира во всем, что они едят.
Часто люди с панкреатитом не хотят есть, поэтому приготовление небольших блюд для них — огромная помощь. Не поддавайтесь соблазну переполнить тарелки — подойдет детская порция, они попросят еще, если она им понадобится.И, пожалуйста, не обижайтесь и не расстраивайтесь, если они не могут его съесть или допить. Если возможно, заморозьте остатки еды, чтобы их можно было съесть в другой день. Также не обижайтесь, если ваш друг или член семьи принесет свою еду. Иногда проще и безопаснее съесть то, что вы точно знаете, что в этом есть. Многим пациентам гораздо легче съесть шесть небольших приемов пищи, чем три больших приема пищи. Некоторые пациенты не едят, а вместо этого пасутся. Постарайтесь придерживаться того режима питания и графика, который лучше всего подходит вашему другу или члену семьи.И помните, что люди с хроническим панкреатитом не могут употреблять алкоголь, поэтому избегайте приготовления пищи с использованием алкоголя или предлагайте альтернативу своему другу или члену семьи.
Многие пациенты, их друзья и семьи расстраиваются из-за того, что не могут поесть в ресторанах. Есть несколько способов сделать это «безопасным»:
- Позвоните в ресторан заранее и обсудите, что можно и что нельзя есть. Если вас предупредят, большинство ресторанов с радостью приготовят для вас что-то особенное.
- Запишите подробные сведения о том, что вы можете и что нельзя есть, и передайте обслуживающему персоналу, чтобы передать шеф-повару (или предложите отправить им по электронной почте, когда вы впервые позвоните им).
- Перед тем, как съесть, точно проверьте, что содержится в продукте.
Диета при панкреатите
iStock
Вопрос:
Я только что вернулся домой из больницы после приступа острого панкреатита; доктор хотел, чтобы я придерживалась мягкой, безвкусной диеты с низким содержанием жиров … помогите. Что я ем кроме овсянки, картофельного пюре и бананов? Спасибо.
Ответ:
Панкреатит — это воспаление поджелудочной железы, органа, играющего важную роль в пищеварении и обмене веществ.Из-за этой роли, когда кто-то страдает панкреатитом, он часто испытывает сильную боль в животе, которая усиливается после еды. Другие симптомы включают вздутый и болезненный живот, тошноту, рвоту, лихорадку и учащенный пульс. Хотя большинство людей выздоравливают от панкреатита, это может быть опасное для жизни заболевание.
Острый панкреатит может быть признаком желчнокаменной болезни. Проходя через вашу систему, камни в желчном пузыре могут вызвать закупорку протока поджелудочной железы, что вызывает панкреатит.
Первоначальное лечение во время госпитализации часто включает отказ от еды. Когда приступы очень тяжелые, врачи могут использовать внутривенное питание для питания пациентов до тех пор, пока они не станут переносить пищу. Как только вы возобновите прием пищи, вам будет назначена мягкая, безвкусная диета с низким содержанием жиров (как посоветовал врач). Эти продукты легче перевариваются и могут минимизировать боль в животе. Многие люди, страдающие панкреатитом, обнаруживают, что лучше переносят пищу, если они едят небольшими порциями и часто (6-8 раз в день).Ваша пища должна быть с низким содержанием жиров, клетчатки и простых сахаров и с высоким содержанием источников белкового белка. Большинство экспертов рекомендуют при выздоровлении от панкреатита не более 20-30 граммов жира в день. Со временем вы можете вернуться к нормальной диете, но пока я включил несколько советов по продуктам, которые вы можете есть, а также по продуктам, которых следует избегать:
Попробуйте есть такие продукты, как:
Несладкое яблочное пюре
Приготовленные хлопья (крупа, пюре или рисовая мука, овсянка), приготовленные на воде
Яичная болтунья
Простая паста, хлеб или крекеры
Запеченная курица, рыба или морепродукты (с антипригарным покрытием спрей или добавьте обезжиренный куриный бульон во время запекания, чтобы сделать его более нежным
Консервированные овощи (например, стручковая фасоль или морковь)
Прозрачные супы (приготовленные из обезжиренного куриного или овощного бульона)
Желатин или пудинг без сахара
Избегайте острой пищи и вещей, которые могут вызвать раздражение желудка.К ним относятся:
Вам также следует избегать продуктов с высоким содержанием жира, таких как:
Полножирные молочные продукты
Хлебобулочные изделия и выпечка
Красное мясо и мясные субпродукты
Жареные продукты
Сладости
Сладкие напитки
Картофельные чипсы, картофель фри и другие жирные закуски
Масло
Сливки, майонез и другие жирные соусы
или овощи с добавлением масла и сыра
Панкреатит тесно связан с употреблением алкоголя, поэтому алкоголь не следует употреблять во время выздоровления.Если вы страдаете острым панкреатитом, поговорите со своим врачом, прежде чем возобновить употребление алкоголя. Если вы страдаете хроническим панкреатитом, врач может порекомендовать полностью отказаться от алкоголя.
Очень важно не допускать обезвоживания во время процесса восстановления. Пейте воду в течение дня, чтобы пить достаточно жидкости. Если вы испытываете боль во время еды, поговорите со своим врачом об использовании прозрачной жидкой пищевой добавки (например, Ensure® Clear) до полного выздоровления.
Вы должны знать: Ответ выше предоставляет общую информацию о здоровье, которая не предназначена для замены медицинских рекомендаций или рекомендаций по лечению от квалифицированного специалиста в области здравоохранения.
Познакомьтесь с нашим писателем
Спросите HealthCentral
По своей сути HealthCentral — это пациенты, помогающие пациентам. Вот почему мы создали Ask HealthCentral, чтобы вы — пациент или опекун — могли задать экспертам HealthCentral свои актуальные вопросы о жизни с хроническими заболеваниями или ведении здорового образа жизни.Наш совет Ask HealthCentral, состоящий из пациентов и медицинских работников, отвечает на вопросы, которые вы задаете через нашу форму вопросов. Есть вопрос? Спросите HealthCentral.
